¿Puedo mantener una higiene segura y eficaz de los cartuchos de agujas al realizarme microagujas en casa después de los 50 años?
Introducción: por qué es importante la higiene de los cartuchos de agujas para la microaguja en casa
Realizo y recomiendo la microaguja con un claro énfasis en la seguridad y la higiene, especialmente en el tratamiento de pieles maduras. Una higiene adecuada de los cartuchos de aguja reduce el riesgo de infecciones, complicaciones inflamatorias y resultados adversos, que pueden ser especialmente problemáticos en pieles mayores de 50 años. Explicaré pasos prácticos y basados en la evidencia para seleccionar, manipular, usar, desinfectar (cuando corresponda), almacenar y desechar los cartuchos de aguja, con ajustes específicos para la fisiología y las características de cicatrización de la piel madura.
Entendiendo la piel de las personas mayores de 50 años
Reconozco que los cambios en la piel con la edad influyen en mi enfoque de la microaguja. A partir de los 50 años, la epidermis y la dermis suelen ser más delgadas, la producción de colágeno y elastina se reduce, la perfusión microvascular disminuye y la cicatrización es más lenta. Estos cambios me obligan a ser más conservador con la profundidad de la aguja, la frecuencia del tratamiento y los cuidados posteriores para evitar la inflamación prolongada, las cicatrices o los cambios pigmentarios.
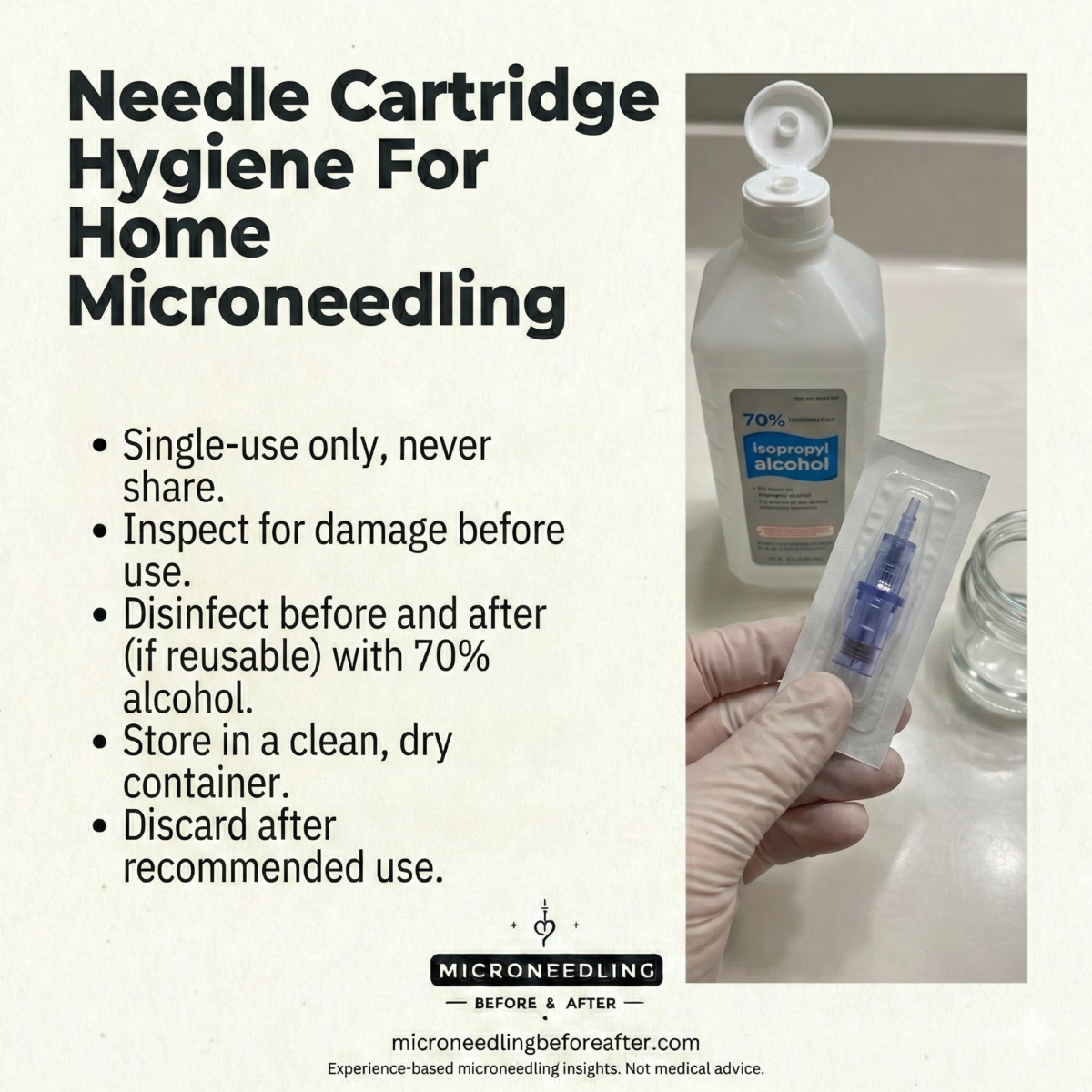
Principios básicos de la higiene con microagujas
Sigo tres principios de higiene no negociables cuando hago microagujas en casa:
- Utilice agujas estériles de un solo uso siempre que sea posible.
- Prevenir la contaminación cruzada entre sesiones y entre personas.
- Mantenga una técnica aséptica para la piel y los componentes del dispositivo que entran en contacto con el cartucho de la aguja.
Estos principios reducen la transferencia microbiana a la piel tratada y limitan el riesgo de complicaciones.
Cartuchos de un solo uso vs. reutilizables: lo que recomiendo
Prefiero cartuchos desechables de un solo uso, esterilizados en fábrica, para uso doméstico. La mayoría de los dispositivos de microagujas domésticos de confianza están diseñados para cartuchos desechables. Los cartuchos reutilizables requieren una esterilización validada (autoclave), que no está disponible ni es fiable en un entorno doméstico típico.
- Cartuchos de un solo uso: Estériles al salir del envase. Después de una sesión, deben desecharse en un contenedor aprobado para objetos punzantes. Los considero no reutilizables.
- Cartuchos reutilizables: Desaconsejo su uso en casa a menos que el fabricante proporcione explícitamente instrucciones validadas de esterilización en casa y tenga acceso a equipo de esterilización apropiado (lo cual es poco común).
Cómo seleccionar la longitud de aguja y el cartucho adecuados para pieles maduras
Elijo la longitud de la aguja con mayor precaución para pieles maduras:
- 0,25 mm: Mejora principalmente la penetración del producto tópico; minimiza el trauma. Seguro para uso frecuente y apto para pieles muy sensibles o finas.
- 0,3–0,5 mm: estimulación dérmica leve a moderada; se utiliza comúnmente en casa con una frecuencia conservadora.
- 0,75–1,0 mm: mayor estimulación dérmica, mayor riesgo y requiere una recuperación más prolongada, idealmente supervisada por un médico.
-
1,0 mm: No se recomienda para uso doméstico sin supervisión debido a la profundidad y al riesgo de infección o cicatrización.
Tabla: Longitudes típicas de agujas, usos y frecuencia máxima recomendada en el hogar
| Longitud de la aguja | Propósito típico | Frecuencia máxima sugerida para uso doméstico (conservadora) |
|---|---|---|
| 0,25 milímetros | Mejora la absorción tópica, minimizando el trauma. | Hasta semanalmente o cada pocos días dependiendo de la tolerancia. |
| 0,3–0,5 mm | Inducción de colágeno, mejora de líneas finas. | Cada 2 a 4 semanas (comience cada 4 semanas para pieles maduras o finas) |
| 0,75–1,0 mm | Inducción moderada de colágeno, textura/cicatrices | Cada 6 a 8 semanas; considere la supervisión clínica |
| >1,0 mm | Remodelación profunda (no para casa) | No recomendado en casa |
A menudo comienzo con pacientes mayores con 0,25–0,5 mm y aumento solo con orientación clínica y una curación clara entre sesiones.
Preparación previa al tratamiento y configuración aséptica
Preparo una zona limpia y designada para la microaguja, con el mínimo desorden. Me lavo bien las manos con agua y jabón durante al menos 20 segundos y uso una toalla desechable limpia. Abro el cartucho estéril solo al usarlo, tocando únicamente el envase exterior, no las agujas.
Pasos que sigo:
- Inspeccione el embalaje del cartucho sin abrir para comprobar su integridad y fecha de vencimiento.
- Lávame la cara con un limpiador suave que no irrite y sécala con una toalla limpia.
- Si uso una crema anestésica tópica, la aplico según las instrucciones y elimino el exceso antes de la microaguja; evito las cremas oclusivas que atraen bacterias.
- Opcionalmente, preparo antiséptica cutánea con alcohol isopropílico 70% o un antiséptico recomendado por el fabricante del dispositivo (los productos a base de clorhexidina se usan comúnmente en clínicas). Dejo que el antiséptico se seque completamente al aire antes del tratamiento.
Nota: Evito el alcohol si la piel está extremadamente seca o frágil; en tales casos, opto por la orientación de un médico sobre un antiséptico suave.
Cómo manejo el cartucho durante una sesión
Una vez abierto, trato el cartucho como un instrumento quirúrgico estéril. Evito tocar agujas o superficies no estériles. Durante la sesión:
- Sostengo únicamente el cuerpo del dispositivo por el mango y cambio el agarre o la posición con cuidado para evitar el contacto accidental con las puntas de las agujas.
- No vuelvo a sumergir los cartuchos en ningún líquido una vez que han entrado en contacto con la piel.
- Si ocurre contacto con una superficie contaminada, desecho el cartucho inmediatamente y abro uno nuevo estéril.
Limpieza y desinfección de cartuchos: ¿qué es realista en casa?
La mayoría de los cartuchos de uso doméstico son de un solo uso y no deben desinfectarse para su reutilización. Intentar esterilizar las agujas en casa es poco fiable y peligroso. Si un cartucho se comercializa como reutilizable, sigo al pie de la letra el protocolo validado por el fabricante. Dicho esto, puedo limpiar y desinfectar los componentes del dispositivo que no son la aguja (el mango y la carcasa) con una toallita humedecida con alcohol isopropílico 70%, evitando la inmersión a menos que el manual del dispositivo lo permita específicamente.
Tabla: Guía de limpieza de cartuchos para usuarios domésticos
| Artículo | Acciones recomendadas en casa |
|---|---|
| Cartucho estéril desechable | De un solo uso. No intente esterilizarlo; deséchelo en un recipiente para objetos punzantes. |
| Cartucho reutilizable (raro) | Siga las instrucciones del fabricante; la mayoría requiere esterilización profesional. |
| Mango/cuerpo del dispositivo | Limpie con alcohol isopropílico 70%; no sumerja a menos que esté permitido. |
| Embalaje de cartuchos | Mantener sellado hasta justo antes de usar; inspeccionar si hay daños. |
Eliminación adecuada de agujas y cartuchos
Nunca tiro los cartuchos usados a la basura doméstica sin más. Utilizo un contenedor rígido para objetos punzantes, resistente a perforaciones y etiquetado como residuo biológico peligroso. Si no tengo un contenedor comercial para objetos punzantes, utilizo un contenedor de plástico resistente con tapa de rosca (por ejemplo, un frasco de detergente para ropa), lo etiqueto claramente y lo mantengo fuera del alcance de niños y mascotas. Cuando el contenedor está casi lleno, cumplo con las normativas locales sobre eliminación de objetos punzantes; muchas comunidades tienen farmacias o puntos de recogida municipales.
Manipulación del cartucho después del tratamiento si se intenta reutilizarlo (no recomendado)
Si un dispositivo está realmente diseñado por el fabricante para múltiples usos del mismo cartucho (algo extremadamente raro), sigo los pasos validados del fabricante, que pueden incluir:
- Extracción e inmersión inmediata en un esterilizante aprobado compatible con las agujas y los materiales del cartucho.
- Enjuague con agua esterilizada para eliminar los restos de esterilizante.
- Secado y almacenamiento en ambiente estéril.
Subrayo que estos protocolos son específicos de cada fabricante y deben ser validados; la improvisación no es segura.
Antisépticos y desinfectantes: elegir el agente adecuado
Confío en productos prácticos y basados en evidencia para uso doméstico:
- Alcohol isopropílico 70%: Fácilmente disponible, eficaz contra numerosas bacterias y virus en superficies no porosas. Ideal para limpiar la piel o el dispositivo antes del tratamiento si la piel lo tolera.
- Gluconato de clorhexidina: se utiliza a menudo para la preparación de la piel en entornos clínicos; requiere precaución en ojos y oídos y puede ser irritante para la piel frágil.
- Peróxido de hidrógeno: no es mi primera opción para desinfectar dispositivos; puede ser corrosivo y dañar los materiales.
- Blanqueador (hipoclorito de sodio): es eficaz pero puede corroer los componentes del dispositivo y no es apropiado para agujas ni para la antisepsia de la piel.
Tabla: Ventajas y desventajas de los desinfectantes para la microaguja en casa
| Agente | Ventajas | Contras |
|---|---|---|
| Alcohol isopropílico 70% | Fácilmente disponible, de secado rápido, eficaz contra muchos patógenos. | Puede resecar o irritar la piel madura y fina. |
| gluconato de clorhexidina | Antiséptico cutáneo eficaz, efecto residual más prolongado. | Posible irritación; no apto para ojos/oídos; puede ser incompatible con algunos materiales. |
| Peróxido de hidrógeno | Fácilmente disponible | Puede dañar superficies y materiales; no es ideal para la esterilización de dispositivos. |
| Lejía | Antimicrobiano de amplio espectro | Corrosivo; no apropiado para piezas delicadas del dispositivo ni para aplicación directa sobre la piel. |
Utilizo antisépticos de forma conservadora en pieles maduras para minimizar la irritación y la alteración de la barrera cutánea.
Frecuencia de reemplazo del cartucho y signos de desgaste
Aunque un cartucho parezca intacto después de un solo uso, las puntas de las agujas pueden desafilarse o deformarse. Reemplazo los cartuchos según las recomendaciones del fabricante o después de un solo uso siempre que sea posible. Las señales de que un cartucho debe desecharse inmediatamente incluyen:
- Agujas dobladas o faltantes visibles con aumento
- Cualquier decoloración o residuo dentro del cartucho después del uso
- Resistencia inusual o enganches durante el planeo
- El dolor aumenta más allá de las molestias esperadas por el tratamiento.
En caso de duda, lo descarto y utilizo un cartucho estéril nuevo.
Ajustes técnicos para pieles maduras para minimizar complicaciones
Modifico mi enfoque para los clientes y para mí mismo si soy el usuario y tengo más de 50 años:
- Inicialmente, utilice agujas de menor profundidad (0,25–0,5 mm).
- Reducir el número de pases por área (dos pases pueden ser suficientes); evitar pases multidireccionales agresivos.
- Utilice una presión suave; no fuerce el dispositivo.
- Trate áreas más pequeñas por sesión y permita más tiempo de curación entre tratamientos.
- Evite aplicar microagujas directamente sobre áreas con piel fina, verrugas cutáneas, brotes de rosácea activos o eczema no controlado.
Priorizo el tratamiento conservador y vigilo de cerca la curación.
Cuidados postratamiento y prevención de infecciones
Sigo una rutina de cuidados posteriores simple y estructurada para reducir el riesgo de infección y promover la curación:
- Limpie suavemente la piel con solución salina estéril o un limpiador suave sin fragancia una hora después del tratamiento, si es necesario.
- Aplique un producto oclusivo estéril y con mínimos conservantes, o un sérum si lo tolera. Los sérums de ácido hialurónico se usan comúnmente para favorecer la hidratación. Siempre que sea posible, elijo fórmulas sin conservantes o poco irritantes.
- Evite el maquillaje, los retinoides, los exfoliantes y la vitamina A tópica o los ácidos fuertes durante al menos 48 a 72 horas (más tiempo para tratamientos más profundos).
- Use protector solar de amplio espectro (FPS 30+) una vez que la piel se haya reepitelizado; evito el riesgo de exposición al sol durante la primera semana.
- Vigilar si aparecen signos de infección o reacciones inflamatorias anormales.
Mantengo limpia la zona tratada y evito tocarla con las manos sin lavar.
Reconocer complicaciones y cuándo buscar atención médica
Espero enrojecimiento leve, sangrado mínimo y tirantez transitoria. después de la microaguja. Busco atención médica si noto:
- Aumento del enrojecimiento, calor, hinchazón, dolor intenso o secreción purulenta (signos de infección)
- Fiebre o síntomas sistémicos después del tratamiento
- Cicatrización retardada más allá de 7 a 10 días
- Nueva hiperpigmentación o cicatrización hipertrófica que empeora con el tiempo
Si se sospecha una infección, suspendo la microaguja y contacto con un profesional de la salud de inmediato. Dependiendo de la situación, podrían ser necesarios antibióticos tópicos o sistémicos.
Consideraciones especiales: aplicación del producto a través de un cartucho
No recomiendo aplicar sueros ni productos tópicos directamente sobre el cartucho o la punta de la aguja. Aplicar productos en la piel antes del tratamiento puede ser aceptable si son estériles, no irritantes y están aprobados por el fabricante del dispositivo. Sin embargo, muchos profesionales aplican los sueros después de la microaguja en lugar de antes. El prerrecubrimiento de las agujas puede introducir contaminantes o alterar su mecánica.
Precauciones sobre alergias y sensibilidades
Reviso los ingredientes de cualquier producto pre y postratamiento. Muchos adultos mayores tienen piel más reactiva o sensibilidad de contacto. Siempre que sea posible, realizo una prueba de parche para los nuevos agentes tópicos en una zona de la piel al menos 48 a 72 horas antes de una sesión de microagujas.
Mantenimiento del dispositivo y seguridad de la batería
Sigo las instrucciones del fabricante para el mantenimiento del dispositivo. Pasos importantes que sigo:
- No sumerja el cuerpo del dispositivo en agua a menos que el manual lo permita.
- Limpie el exterior con alcohol isopropílico 70%.
- Conservar en un lugar limpio y seco, idealmente en el estuche original.
- Reemplace las baterías o recárguelas solo según las instrucciones; evite operar un dispositivo con daños eléctricos visibles.
El mantenimiento del dispositivo evita fallos de funcionamiento que podrían provocar un enganche desigual de la aguja y traumatismos.
Higiene en viajes y portabilidad
Si viajo con mi dispositivo de microagujas, guardo los cartuchos en sus bolsas estériles selladas hasta su uso. Llevo un pequeño desinfectante de manos o toallitas con alcohol isopropílico 70% para preparar el dispositivo y la piel cuando estoy fuera de casa, y llevo un contenedor específico para desechar objetos punzantes o planifico su eliminación segura al regresar.
Contraindicaciones y cuando no hago microagujas en casa
Evito la microaguja en casa si se aplica alguna de las siguientes condiciones:
- Infección cutánea activa (herpes simple, infección bacteriana)
- Acné severo o lesiones quísticas en el área de tratamiento
- Dermatitis activa o heridas abiertas
- Historia de queloides o cicatrices hipertróficas
- Diabetes no controlada u otras afecciones que afecten la cicatrización de heridas (Consulto a un médico)
- Uso reciente de isotretinoína (normalmente se debe evitar durante 6 a 12 meses después de la terapia sistémica; consulte al médico que la prescribe)
Consulto con un dermatólogo o un profesional calificado si se presenta alguna de estas situaciones.
Cómo documento y hago seguimiento de las sesiones
Mantengo un pequeño registro de tratamiento que documenta:
- Fecha de la sesión
- Longitud de la aguja y número de lote del cartucho (si está disponible)
- Áreas tratadas y número de pasadas
- Cualquier producto aplicado antes/después
- Respuesta cutánea observada y notas de curación.
Esto me ayuda a detectar patrones, gestionar efectos acumulativos y proporcionar información útil a los médicos si surgen problemas.
Manejo de los riesgos pigmentarios en pieles maduras
Reconozco que puede presentarse hiperpigmentación postinflamatoria (HPI), aunque las pieles más maduras pueden ser menos propensas a sufrirla que las pieles más oscuras. Para reducir el riesgo de hiperpigmentación:
- Evito los tratamientos agresivos y la inflamación excesiva.
- Aseguro una estricta protección solar antes y después del tratamiento.
- Retraso el rejuvenecimiento o los agentes químicos activos hasta que la piel esté completamente curada.
Si se desarrolla PIH, busco tratamiento profesional que incluya agentes despigmentantes tópicos bajo supervisión médica.
Lista de verificación práctica: qué preparo antes de una sesión en casa
Sigo una lista de verificación previa a la sesión:
- Cartucho estéril sin abrir, listo para usar.
- Limpie el mango del dispositivo y la batería esté cargada.
- Espacio de trabajo limpio y toalla fresca
- 70% alcohol isopropílico o antiséptico aprobado
- Limpiador suave y suero o humectante post-tratamiento
- Contenedor de objetos punzantes para su eliminación
- Registro de tratamiento y cámara para fotos si se realiza un seguimiento del progreso
Esta sencilla lista de verificación reduce las posibilidades de errores y contaminación.
Asesoramiento sobre la adquisición de cartuchos y dispositivos
Compro cartuchos y dispositivos a minoristas de confianza o directamente del fabricante. Verifico:
- El producto está destinado para uso doméstico.
- Las agujas son de acero inoxidable de grado médico y el cartucho está etiquetado como estéril.
- El dispositivo tiene buenas instrucciones de usuario e información de garantía.
Evito los cartuchos con descuento o sin etiqueta con declaraciones de esterilidad poco claras.
Educar a otros: por qué no compartiré cartuchos ni dispositivos
No comparto cartuchos de agujas ni dispositivos que los usen entre personas. Compartirlos aumenta el riesgo de contaminación cruzada y transmisión de patógenos hemáticos. Incluso compartirlos entre familiares es peligroso.
Cuando considero la microaguja profesional en lugar del uso doméstico
Me remito a mí mismo o a mis clientes a un médico autorizado para:
- Longitudes de aguja >1,0 mm
- Tratamiento de cicatrices profundas, problemas de textura graves o zonas complejas.
- Pacientes con problemas de salud importantes que afectan la curación
- Si hay incertidumbre sobre la técnica, infección o cicatrización anormal
Los tratamientos administrados por médicos incluyen procesos de esterilización profesional y supervisión médica.
Resumen: práctico, conservador y seguro.
Resumo los aspectos esenciales para la higiene de los cartuchos de agujas para la microaguja casera en pieles maduras:
- Prefiera cartuchos estériles de un solo uso y nunca los reutilice ni intente esterilizarlos en autoclave en casa.
- Utilice longitudes y frecuencias de aguja conservadoras para pieles de más de 50 cm.
- Mantener una manipulación aséptica y una antisepsia cutánea adecuada para pieles frágiles.
- Deseche los cartuchos usados en un contenedor para objetos punzantes resistente a perforaciones.
- Vigile de cerca la curación y busque atención médica si aparecen signos de infección o respuesta anormal.
Hago hincapié en que la seguridad y la higiene son tan importantes como la técnica para lograr buenos resultados con la microaguja.
Preguntas prácticas frecuentes que recibo
- ¿Cuántas veces puedo usar un cartucho? Recomiendo un solo uso para la mayoría de los cartuchos domésticos. Si el fabricante indica lo contrario, siga sus instrucciones validadas.
- ¿Puedo esterilizar un cartucho usado con alcohol? No. El alcohol no esteriliza las agujas de forma fiable ni elimina el tejido ni la biopelícula alojada en las grietas; deséchelo.
- ¿Qué antiséptico debo usar en la piel antes de la microaguja? Normalmente uso alcohol isopropílico 70% o clorhexidina según las recomendaciones del dispositivo, equilibrando la antisepsia con la tolerancia cutánea.
- ¿Cuánto tiempo después de la sesión puedo aplicar sérums? Normalmente espero hasta la reepitelización inicial de la piel (entre varias horas y 24 horas) y, a partir de entonces, utilizo sérums suaves y poco irritantes.
Si alguna pregunta no está respondida aquí, recomiendo consultar con un dermatólogo.
Protocolo práctico final que sigo para una sesión de microagujas segura en casa
- Verifique que el cartucho esté estéril y que el empaque esté intacto. Lávese las manos y prepare un área limpia.
- Limpiar la piel y, si es necesario, aplicar antiséptico; dejar secar.
- Monte un nuevo cartucho de un solo uso en el dispositivo sin tocar las agujas.
- Utilice una profundidad y presión de aguja conservadoras; limite los pases.
- Tras la sesión, aplicar un producto post-tratamiento suave y estéril y protección solar.
- Coloque inmediatamente el cartucho usado en un recipiente para objetos punzantes aprobado; etiquételo y guárdelo hasta su eliminación adecuada.
- Limpie el cuerpo del dispositivo según las instrucciones del fabricante y documente la sesión.
Mantengo este protocolo de manera constante para proteger la salud de la piel y optimizar los resultados para la piel madura.
Si lo desea, puedo proporcionarle una lista de verificación imprimible o una plantilla de registro de tratamiento personalizable que uso para realizar un seguimiento de las sesiones y la curación de los clientes mayores de 50 años.